LA DMLA OU DÉGÉNÉRESCENCE MACULAIRE LIÉE À L’ÂGE
-Qu’est ce que la DMLA ?
La DMLA peut être considérée comme un vieillissement anormal de la macula.
Elle débute généralement après 60 ans. La cause n’a pas clairement été retrouvée. Elle est probablement d’origine multifactorielle (génétique, environnementaux, individuels, toxiques). Des facteurs comme le tabac ou l’exposition solaire sont reconnus comme aggravant la DMLA.
Le stade évolué de la MLA est la dégénérescence maculaire liée à l’âge.
Il existe 2 formes de DMLA :
-La forme sèche (ou atrophique ou non exsudative)
-La forme humide (forme exsudative).
DMLA SÉCHE OU ATROPHIQUE
La forme sèche correspond à une atrophie c'est-à-dire un amincissement de la macula.
Elle évolue progressivement et lentement. Lorsque les zones d’atrophies sont importantes elle peut entrainer une baisse de vision.
Des études récentes ont montré l’efficacité des suppléments vitaminiques dans le ralentissement de la maladie. Il n’y pas actuellement de traitement de la DMLA atrophique hormis le traitement préventif par suppléments vitaminiques.
Les études en cours ouvrent un espoir pour les années à venir.
Dans les formes évoluées, les systèmes optiques « basse vision » et la rééducation orthoptique « basse vision » sont utiles et recommandés.
La DMLA atteint uniquement la vision centrale ce qui permet une vision périphérique utile. Il n’y a jamais de cécité totale dans la DMLA, la vision périphérique étant conservée.
La surveillance de l œil controlatéral par votre ophtalmologiste est fondamentale.

LA DMLA EXSUDATIVE
La forme humide de la DMLA correspond à la prolifération d’un vaisseau anormal (ou néovaisseau) sous la macula.
-Quels sont les symptômes de la DMLA ?
Les néovaisseaux vont entrainer une baisse de la vue en particulier de près associée à des déformations des lignes droites (métamorphopsies) et/ou une tache dans le champ de vision central (scotome).
-Comment se fait le diagnostic ?
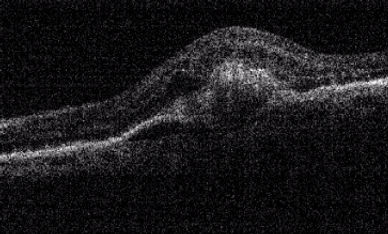
La présence du néovaisseau est confirmée au cabinet par l’examen OCT puis le bilan est complété par une angiographie à la fluorescéine et/ou au vert d’indocyanine .
SI le diagnostic de néovaisseau est confirmé, un traitement par injection intra-vitréenne d’un anti-angiogénique devra être entrepris rapidement
-Quel est le traitement de la forme humide (présence d’un néovaisseau) ?
Le traitement de référence consiste à injecter à l’intérieur de l’œil des anti-angiogéniques (anti VEGF) qui vont faire régresser les néovaisseaux.
Le traitement par injection intra-vitréenne consiste en une phase d’attaque de 3 injections mensuelles puis d’un contrôle un mois après la 3ème injection.
Plusieurs injections sont en général nécessaires (en moyenne 6 par an) puis selon les signes d’activité la maladie, de nouvelles injections sont réalisées.
Dans certains cas plus rares, un traitement laser (PDT) peut être combiné aux IVT (en cas de polype rétinien par exemple).
Un contrôle mensuel auprès de votre ophtalmologiste comprenant un OCT est nécessaire.
-Qu’est ce que l’autosurveillance ?
Elle est réalisée grâce à la grille d’Amsler.
Il faut la réaliser en cachant un œil. Si des déformations des lignes ou une tache au centre apparaissent, il est nécessaire de consulter votre ophtalmologiste rapidement